Introducción
A pesar de que el uso de analgesia epidural ha disminuido actualmente por la creciente realización de técnicas laparoscópicas mínimamente invasivas, la agresiva anticoagulación postoperatoria y el énfasis en la deambulación precoz, continúa empleándose muy frecuentemente en el ámbito de la cirugía ambulatoria. Sin embargo, se asocia esta técnica anestésica a un retraso en el alta hospitalaria y un alto índice de retención urinaria.
Gracias a los últimos avances en la anestesia regional bajo ultrasonido (US), los bloqueos de pared abdominal son actualmente una alternativa segura a las técnicas neuroaxiales y un complemento en la analgesia postoperatoria. En la actualidad se emplean en un alto número de procedimientos dentro del ámbito ambulatorio(1), incluidas cirugías de pared abdominal. Los BIF más empleados en cirugía mayor ambulatoria son los bloqueos de pared abdominal, entre los que se encuentran: bloqueo del plano trasverso del abdomen (TAP), bloqueo ilioinguinal-iliohipogástrico (II-IH), bloqueo de la vaina posterior del recto, y las nuevas técnicas de bloqueo del plano transversal de la fascia (PTF) y bloqueo del cuadrado lumbar (CL).
Los bloqueos interfasciales (BIF) consisten en la infusión de anestésico local dentro de los planos musculofasciales para anestesiar múltiples nervios o plexos nerviosos pequeños en lugar de estructuras nerviosas específicas(1). Los espacios interfasciales contienen paquetes vásculo-nerviosos que son la diana del anestésico local. En dichos espacios se distribuye el anestésico local y se produce el bloqueo de la transmisión nerviosa correspondiente. El dolor de la cirugía intraabdominal es una combinación de dolor somático y visceral. Los bloqueos proporcionan principalmente analgesia somática, por lo deben usarse como parte de un régimen analgésico multimodal[1]-[3].
Los BIF comparten la posibilidad de complicaciones con el resto de los bloqueos nerviosos periféricos. Entre estas complicaciones se incluyen: hematoma y/o sangrado en relación a la punción, toxicidad por anestésicos locales, afectación por punción inadvertida de estructuras adyacentes, infección o daño neurológico por lesión nerviosa directa o indirecta, punción e inyección peritoneal o punción de víscera hueca. Pese a esta posibilidad, la incidencia es mínima gracias al empleo en la actualidad de la US puesto que proporciona la visualización de las estructuras anatómicas implicadas en el bloqueo y de la aguja en tiempo real. Por ello, es fundamental conocer de forma detallada la anatomía e identificar correctamente mediante US la punta de la aguja y la inyección del anestésico local previa aspiración negativo[2],[4].
Recuerdo anatómico
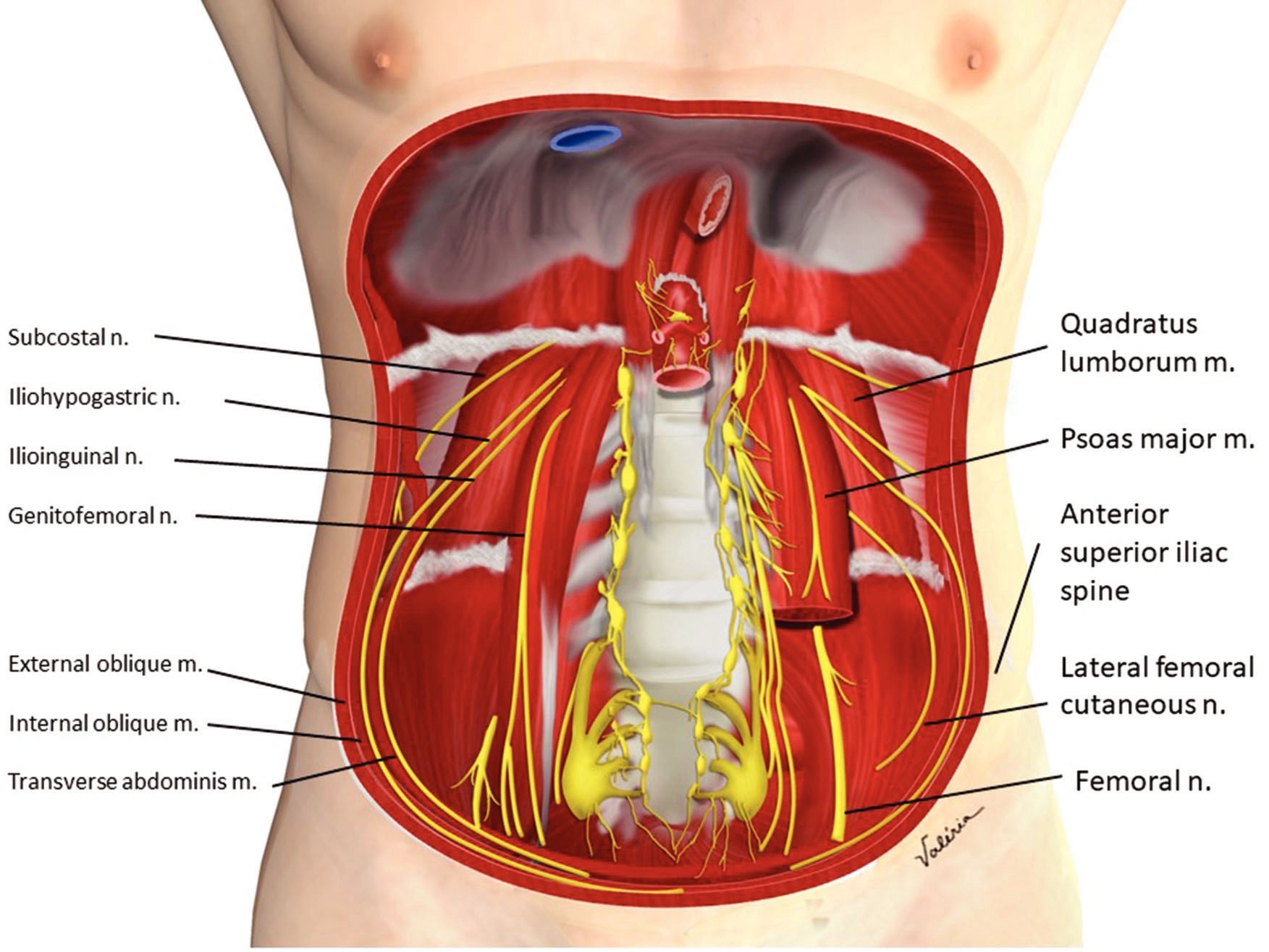
Es recomendable realizar un breve repaso anatómico puesto que la relación entre los músculos y las capas fasciales de la pared abdominal es compleja, tratándose de una estructura miofascial cilíndrica. La pared abdominal anterolateral se extiende entre las líneas axilares posteriores. Los límites superiores son el margen costal de la 7ª a la 10ª costillas y la apófisis xifoides del esternón, y los límites inferiores son las crestas ilíacas, el ligamento inguinal, la cresta púbica y la sínfisis púbica. Las capas de la pared abdominal son (de superficial a profunda): piel y tejido celular subcutáneo, los músculos abdominales y las aponeurosis asociadas, fascia transversalis, grasa preperitoneal y peritoneo parietal[2].
La pared abdominal anterolateral está formada por un músculo vertical en la línea media, el músculo recto abdominal (MRA), y tres músculos planos dispuestos en capas concéntricas: oblicuo externo (MOE), oblicuo interno(MOI) y transverso del abdomen (MTA). Un pequeño porcentaje de individuos tiene un segundo pequeño músculo de la línea media vertical, el músculo piramidal, de poca relevancia clínica.
El MOE se origina en la cara externa de las costillas 5ª a 12ª, y sus fibras descienden en dirección inferomedial hasta insertarse en la cresta ilíaca anterior, tubérculo púbico y linea alba. El borde medial de la aponeurosis del MOE se fusiona con la aponeurosis del MOI para formar la hoja anterior de la vaina del MRA y la aponeurosis más interna del MOI con la del MTA conforman la hoja posterior de la vaina del MRA[4], que a su vez se unen en la línea media con las aponeurosis del lado contralateral para formar la línea alba. El borde inferior de la aponeurosis del MOE forma el ligamento inguinal[2].
El MOI y el MTA son evidentes en la ecografía. El MOI limita inferiormente con la cresta ilíaca y la fascia toracolumbar posteriormente, y sus fibras ascienden en dirección superior-medial (perpendiculares a las de la MOE) hasta insertarse en los bordes inferiores de las costillas 10º a 12º y la línea alba. Es un músculo carnoso que fácilmente identificable por US, siendo la capa más gruesa de las 3 capas musculares planas[2].
El MTA se origina en el borde interno del 7º al 12º cartílagos costales, la cresta ilíaca y la fascia toracolumbar, y sus fibras continuan transversalmente para insertarse en la línea alba y tubérculo púbico. La transición del músculo a la aponeurosis ocurre a lo largo de una línea en forma de media luna y, por tanto, inmediatamente inferior al margen costal, el MTA se coloca profundo al recto abdominal durante una corta distancia antes de formar su aponeurosis.
El MRA es un músculo par que se origina en el pubis, cresta y sínfisis púbicas y asciende verticalmente hasta insertarse en la apófisis xifoidea y 5º al 7º cartílagos costales. Está contenido por la vaina del recto y se une a la cara anterior de dicha vaina por 3 o 4 inserciones tendinosas transversales. Estas inserciones provocan su apariencia de "paquete de 6" en sujetos musculosos delgados, ya que dividen el compartimento de la vaina del recto anterior en subcompartimentos separados. Esto impide la propagación craneocaudal del líquido inyectado. sin embargo, el compartimento de la vaina del recto posterior no está segmentado y, por lo tanto, es más práctico su uso para la inyección de anestésico local[2].
Como hemos mencionado anteriormente, la vaina del recto está formada por la unión de las aponeurosis del MOE, MOI y MTA. Caudal a la línea arqueada, las tres aponeurosis pasan por delante del MRA y forman la capa anterior de la vaina del recto. Por lo tanto, la cuarta parte inferior del MRA está revestido en su cara posterior sólo por su epimysium y la fascia transversalis[1].
La inervación de la pared abdominal está constituida por los nervios tóraco-abdominales, comprendidos entre el 6º espacio intercostal torácico y el primer nervio lumbar. La porción distal del 7º nervio intercostal termina ofreciendo un fascículo alrededor de la apófisis xifoides del esternón, constituyendo el punto más craneal de la pared abdominal. El 10º nervio intercostal discurre por debajo del margen costal, cruzando la pared abdominal y finalizando alrededor del ombligo, mientras que el 12º nervio intercostal inerva la parte antero-lateral de la región inferior del abdomen y área suprapúbica. El primer nervio lumbar origina los nervios iliohipogástrico e ilioinguinal, que transucrren próximos a la espina ilíaca antero-superior, inervando parte del área suprapúbica (iliohipogástrico) y parte de las áreas inguinal y genital (ilioinguinal).
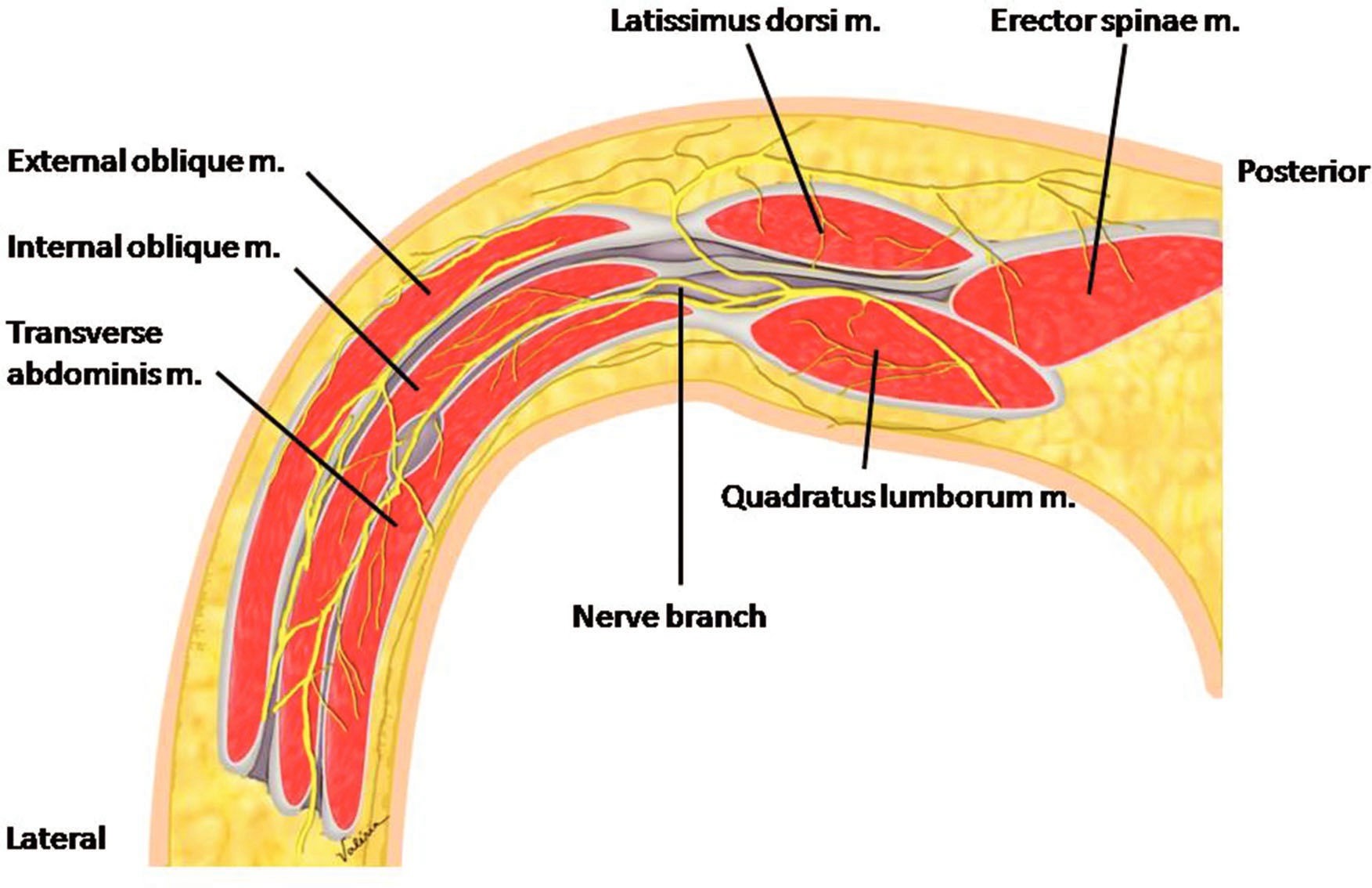
En cuanto a la pared abdominal posterior, la fascia toracolumbar es una estructura tubular compleja de un conjunto de aponeurosis y capas fasciales que recubre los músculos profundos de la espalda. Como su nombre indica, se extiende desde la zona lumbar a la columna torácica[5],[6]. Se divide en 3 capas: las capas posterior y media encierran los músculos paraespinales (erectores de la columna) y las capas media y anterior encierran el músculo cuadrado lumbar (CL), que se extiende entre la 12º costilla y el borde interno de la cresta ilíaca. Medial y anterior al CL se encuentra el músculo psoas mayor. Las capas posterior y media de la fascia toracolumbar se fusionan de nuevo lateralmente a los músculos paraespinales y con las aponeurosis del MOI y MTA[5],[6].
La fascia transversalis es un fino tejido areolar que recubre la superficie profunda de MTA y separa este del peritoneo parietal. Se continúa inferiormente con la fascia ilíaca[7] y medialmente con el revestimiento de la fascia de CL y músculo psoas mayor. La fascia transversalis sigue el CL y el psoas mayor superiormente a través del diafragma, pasando por debajo de los ligamentos arqueados lateral y medial y uniéndose con la fascia endotorácica del tórax[8],[9]. Estas relaciones son muy importantes para la propagación del anestésico local inyectado en la pared abdominal posterior.
El triángulo de Petit (o triángulo lumbar inferior) es el principal punto de referencia anatómico para el bloqueo TAP. Sus límites son: anteriormente el borde posterior del músculo oblicuo externo, posteriormente el borde anterior del músculo dorsal ancho y a nivel inferior la cresta ilíaca[7],[8],[9].
Técnicas anaestésicas
A) TAP BLOCK (bloqueo del plano trasverso del abdomen)
B) OSTAP BLOCK (bloqueo del plano trasverso subcostal oblicuo)
C) BLOQUEO DE LA VAINA POSTERIOR DEL RECTO
D) PFT (bloqueo del plano de la fascia transversal)
E) II-IH (bloqueo ilioinguinal e iliohipogástrico)
F) CL (bloqueo de la fascia del cuadrado lumbar)
TAP BLOCK (bloqueo del plano trasverso del abdomen)
Este término abarca un grupo heterogéneo de enfoques que comparten la inyección de la anestesia local en el plano fascial neurovascular superficial al MTA. El TAP fue descrito por Rafi[10]en 2001 como TAP guiado por puntos de referencia, usando en esta técnica "ciega" la palpación para la identificación del triángulo de Petit. Con la llegada de la US se popularizó la técnica por su mayor seguridad. Sin duda, los trabajos de McDonnell[11] difundieron la aplicabilidad del bloqueo TAP guiado por ultrasonidos y fueron definitivos para su impulso en la anestesiología actual[1]. Este bloqueo permite la anestesia y/o analgesia del componente somático del dolor de la región infraumbilical de pared abdominal[1],[12]. El objetivo es bloquear algunos o los 6 nervios espinales torácicos inferiores (T7-T12) y los nervios iliohipogástrico e ilioinguinal[1]-[4],[13]. Los enfoques difieren principalmente en el sitio de inserción e inyección de la aguja, que provoca diferencias en la difusion del anetésico local y extension de la zona analgesiada debido a la compleja relación anatómica entre los nervios toracoabdominales inferiores y las capas musculoaponeuróticas de la pared abdominal[1].
-Indicaciones para TAP
Analgesia para cirugías abdominales e infraumbilicales inferiores: incisión de Pfannenstiel, histerectomía abdominal, cesárea, herniorrafia, corrección de orquidopexia, apendicectomía, cistostomía, laparotomías medias bajas y prostatectomía retropúbica[3],[14]. Debe realizarse bilateralmente para incisiones en la línea media[4].
-Técnica del TAP
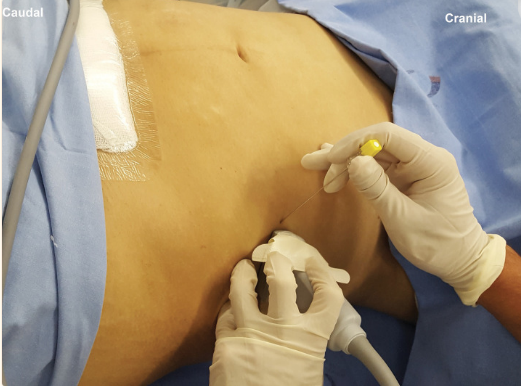
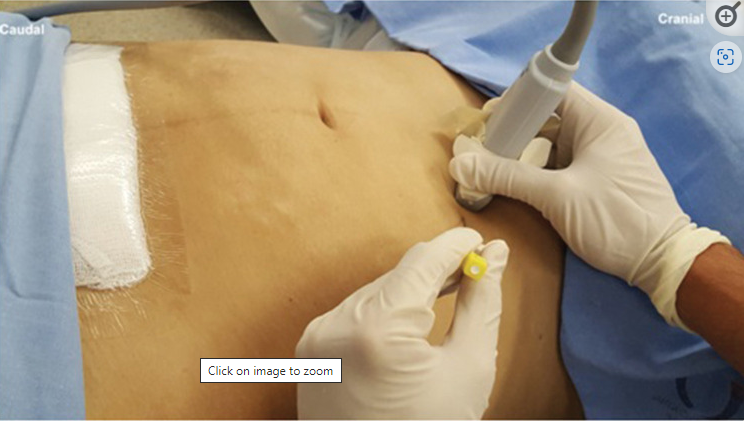
Se coloca al paciente en decúbito supino o lateral (especialmente en pacientes con abdomen globuso) con el brazo ipsilateral elevado y girado hacia el lado contralateral[1],[15]. Generalmente se emplea un transductor lineal de alta frecuencia (8-15 MHz) (Figura 1).
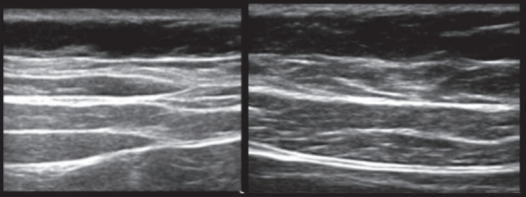
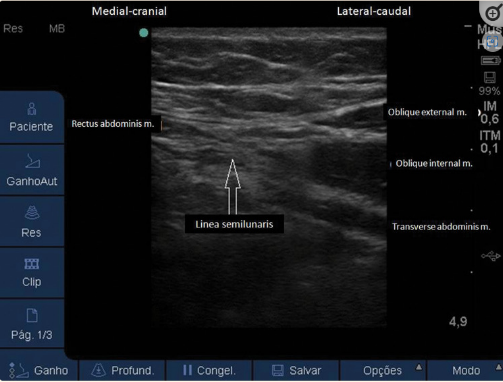
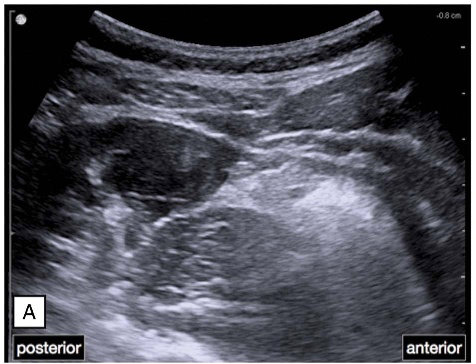
Se comienza desde la línea alba y se desliza el traductor lateralmente hacia el lado a puncionar, identificando el cambio de las estructuras musculares de la pared abdominal, desde el músculo recto anterior del abdomen a los músculos que conforman la pared lateral del abdomen (Figura 2).
Figura 2
Sonoanatomía de la pared abdominal. En la partes derecha encontramos en músculo recto anterior del abdomen. En la izquierda, al desplazar lateralmente la sonda, visualizamos los 3 músculos laterales del abdomen: MOE, MOI y MTA.
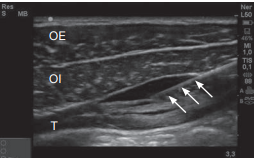
El MOI suele ser el más prominente de los tres. Al desplazar la sonda lentamente en dirección lateral, se visualiza el borde medial del MOI, donde se forma la línea semilunaris. La punción se realiza a nivel de la línea media axilar, entre la 12ª costilla y la cresta ilíaca. Se suele emplear una aguja 20-22G, de 5 a 10 cm. El lugar de inyección (previa aspiración negativa de sangre u otros materiales) y, por tanto, el objetivo de la punta de la aguja, será el espacio interfascial entre el MOI y el MTA. La inyección del anestésico en el espacio interfascial provoca apertura del espacio en forma de ojal, objetivándose mediante US el líquido hipoecoico entre los MOI y MTA (Figura 3).
Figura 3
Bloqueo TAP guiado por ultrasonidos. OE: músculo oblicuo externo. OI: músculo oblicuo interno. T: músculo transverso del abdomen. Las flechas indican el trayecto de la aguja y la distribución del anestésico entre el MOIy el MTA.
Dosis: 20 ml de levobupivacaína 0,25 %, bupivacaína al 0,25 %-0,5 % o ropivacaína 0,2 % en cada lado. Con este volumen se alcanza el nivel T11 y T12 en el 100 % de los casos, y el nivel L1 en el 93 % de los casos[1]. En cuanto a las técnicas "ciegas", Rafi et al.[1] recomiendan contactar con el borde exterior de la cresta ilíaca hasta obtener un solo "chasquido" (penetración de la fascia profunda del MOI). En cambio, McDonnell et al.[11] recomiendan sentir dos "chasquidos": el primero cuando la aguja adentra en el plano entre el MOE y el MOI y el segundo entre el MOI y el MTA. Sin embargo, como ya hemos comentado anteriormente, la subjetividad de estos "chasquidos" puede contribuir al fracaso de la técnica, especialmente en manos inexpertas, así como aumentar el riesgo de posibles complicaciones.
Como el bloqueo suele realizarse de forma bilateral, se debe tener especial precaución de no exceder la dosis máxima. Es frecuente en este abordaje la ausencia de bloqueo nervioso craneal a T10 debido a su entrada más medial en el TAP, así como la analgesia externa a la línea axilar anterior[3].
OSTAP BLOCK (bloqueo del plano trasverso subcostal oblicuo)
También conocido como bloqueo TAP alto, fue descrito por primera vez por Hebbard en 2008, proponiéndose para cirugías abdominales con incisiones supraumbilicales[16].
-Anatomía topográfica
El abdomen superior está inervado por las ramas terminales de los nervios espinales T6-T9, que discurren en el plano neuro-vascular entre los MTA, más medialmente que las ramas responsables de la inervación de la pared inferior, en relación con la línea axilar anterior[16],[17].
-Indicaciones para OSTAP Block
Cirugías abdominales superiores e incisiones medianas supraumbilicales[17],[18]. El uso combinado del bloqueo TAP tradicional y OSTAP puede denominarse doble TAP y proporciona analgesia tanto para el abdomen inferior como superior. El bloqueo doble TAP bilateral se denomina bloqueo TAP de cuatro cuadrantes, proporciona analgesia para toda la pared abdominal anterior y se ha propuesto como un método para laparotomías medianas en los casos en los que no se pueden realizar técnicas neuroaxiales[17],[19].
-Técnica
Similar al bloqueo TAP tradicional, con el paciente en decúbito supino, se posiciona una sonda de ultrasonido lineal (10-18 MHz), en posición oblicua, en el borde inferior de la caja costal, en el punto en que cruza la línea hemiclavicular (Figura 4).
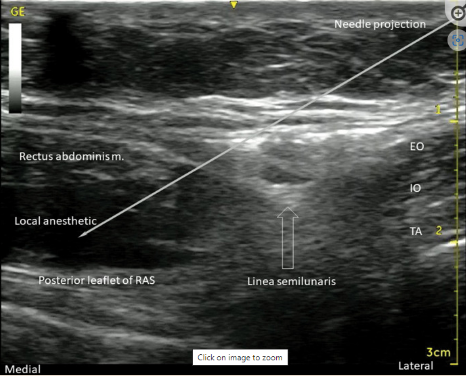
En este punto se visualiza el borde lateral del MRA (con imagen fusiforme) y su vaina. Lateral al MRA, se pueden visualizar los tres planos de los MOE, MOI y MTA (Figura 5). Se introduce una aguja de 20-22G, de 50-100 mm de largo, de lateral a medial y su punta dirigida al plano entre los MOI y MTA, muy próxima de la línea semilunaris (Figura 5).
Figura 5
Imagen ecográfica con visualización de la porción lateral del músculo AR, línea semilunar y planos musculares abdominales lateralmente.
Dosis: 20 a 25 ml de anestésico local (ropivacaína al 0,25 %-0,5 %, bupivacaína al 0,25 %-0,5 %, levobupivacaína al 0,25 %-0,5 %) después de la aspiración negativa de sangre u otros materiales. El punto correcto de inyección se confirma mediante la visualización de líquido hipoecoico entre los MOI y MTA y la vaina posterior del MRA[17],[18].
Bloqueo de la vaina posterior de los rectos
- Anatomía topográfica
Los nervios intercostales T9 a T11 discurren de posterior a anterior entre el MRA y la hoja posterior de su vaina, inervando la región umbilical y emergiendo hacia la piel a través del músculo. El punto de inyección del anestésico local se encuentra entre la parte posterior del MRA y la hoja posterior de la vaina del MRA. La US permite apreciar de forma clara la vaina de los rectos abdominales y una segunda capa fina interna a la hoja posterior de la vaina que se corresponde con la fascia transversalis, delimitando externamente el peritoneo y la cavidad abdominal.
- Indicaciones para el bloqueo de la vaina posterior de los rectos
Analgesia para cirugías de hernia incisional y umbilical de línea media, incisiones medianas y laparotomías longitudinales medianas[20],[21].
- Técnica para el bloqueo de la vaina posterior de los rectos
Con el paciente en decúbito supino se coloca transversalmente una sonda de ecografía lineal (10-18 MHz), aproximadamente 3 cm por encima del ombligo sobre el MRA (Figura 6), que se identifica fácilmente por ecografía por su forma fusiforme y su vaina circundante.
Una vez localizada la imagen del MRA y su porción más lateral en la ecografía, se introduce una aguja de 20-22G, 50-100 mm de largo, de lateral a medial, dirigiendo su punta entre el MRA y la hoja posterior de su vaina. El sitio de inyección correcto se confirma mediante la visualización del líquido hipoecoico entre el MRA y su vaina posterior (Figura 7).
Figura 7
Imagen de la US. con la proyección de la posición de la aguja, y la dispersión del anestésico local entre el MRA y su vaina posterior.
Dosis: 10-15 ml de anestésico local (ropivacaína 0,25%-0,5%, bupivacaína 0,25%-0,5% o levobupivacaína 0,25%-0,5%) después de la aspiración negativa de sangre u otros materiales. Para una mayor confirmación de la inyección del anestésico en el sitio correcto, es posible deslizar el US en dirección craneal y caudal y verificar si el anestésico local se extendió a lo largo del compartimento posterior de la vaina de los rectos[22],[23]. Debe realizarse de forma bilateral[4].
Plano de la fascia transversal (TFP)
Tiene como objetivo bloquear de forma fiable las ramas cutáneas laterales de T12 y L1, frecuentemente omitidas por el bloqueo TAP, puesto que abandonan el plano transverso del abdomen más proximalmente[22]. Este bloqueo difiere del CL1 en el punto de inyección, puesto que en el primero el punto de inyección es inferior al MTA y en el segundo la aponeurosis MOI/MTA.
- Técnica del TPF
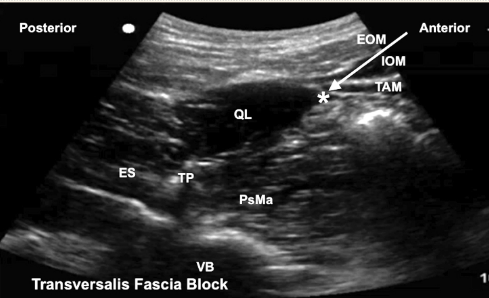
La sonda se coloca transversalmente en la línea axilar media inmediatamente por encima de la cresta ilíaca. La aguja avanza en dirección anteroposterior y se procede a la inyección de 20 ml de anestésico local inferior al MTA. Se produce la propagación del anestésico en el plano transversal de la fascia (Figura 8).
Figura 8
La flecha indica la trayectoria de la aguja; * indica la posición de la punta de la aguja para la deposición de anestesia local.
- Indicaciones para el TPF
Apendicectomía abierta, reparación de hernia inguinal y recolección de injerto óseo ilíaco anterior[23].
Bloqueo ilioinguinal e iliohipogástrico
- Ánatomía topográfica.
Tanto el nervio iliohipogástrico como el ilioinguinal surgen de L1 y emergen por detrás del músculo psoas mayor en su parte más alta. El nervio II es más pequeño y cursa caudal al nervio IH. Ambos nervios atraviesan oblicuamente anterior al cuadrado lumbar y al músculo ilíaco y perforan el músculo transverso abdominal cerca de la espina iliaca anterosuperior (EIAS). En la pared abdominal anterior, ambos nervios viajan en el plano transverso abdominal (Figura 9). Desafortunadamente, el curso y la ubicación de los nervios II e IH con respecto a la EIAS varían significativamente con la edad y entre los individuos[24]-[26].
- Indicaciones para bloqueo del II-IH
El bloqueo II-IH está indicado para analgesia de la parte baja de la pared abdominal así como cirugía urológica (como son la herniorrafia inguinal, orquidopexia e hidrocelectomía), ya que estos nervios proveen inervación sensorial a la piel de la pared abdominal inferior, además de la parte superior de la cadera y muslo. Debido a que la rama cutáneo lateral del IH puede atravesar los músculos oblicuos interno y externo inmediatamente sobre la cresta ilíaca, vale la pena realizar el bloqueo lo más proximal posible. Este es un bloqueo somático y no visceral; por ello, tiene sus limitaciones, por ejemplo, cuando se manipula el cordón espermático.
Hay menos datos sobre el bloqueo II-IH guiado por ecografía, pero Fredrickson et al[27] han demostrado que es superior al bloque TAP lateral guiado por ecografía en cirugía inguinal pediátrica. En el contexto de la reparación de la hernia inguinal en adultos, la adición de un bloqueo de II-IH guiado por ecografía a un régimen analgesica intraoperatoria e infiltración de heridas demostró un nivel de analgesia superior en el período postoperatorio temprano[28].
- Técnica de bloqueo del II-IH
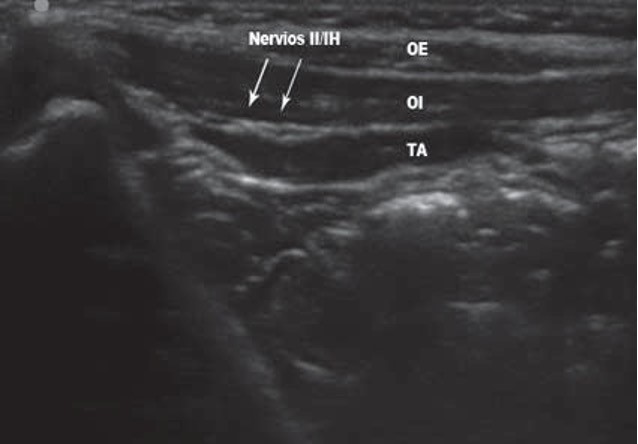
La referencia anatómica de esta técnica es la EIAS. Debemos colocar el transductor de forma trasversal a la línea que une la EIAS y el ombligo, junto a esta para poder visualizar las capas musculares (Figura 10), situándose los nervios II e IH en el plano entre el trasverso y el oblicuo interno. La punción se realiza medialmente a la EIAS hasta alcanzar este plano. En ocasiones, dicho plano es muy fino y puede disecarse con un pequeño volumen anestésico consiguiendo separar las capas.
Dosis: 20-30 ml de anestésico para rodear ambos nervios.
Bloqueo del cuadrado lumbar (CL)
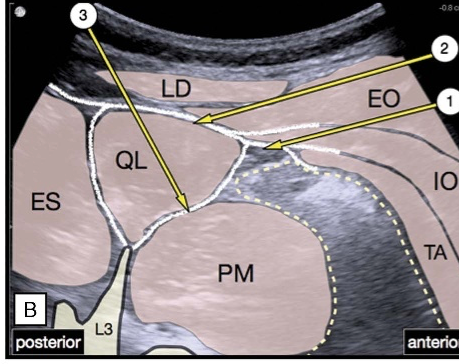
La técnica de bloqueo ecográfica del CL fue descrita por Blanco[29], y ha supuesto una forma de clasificación de la primera descripción del procedimiento mediante técnica "sin chasquido". Se considera una extensión de la técnica de bloqueo TAP. El objetivo es infiltrar anestésico junto al músculo cuadrado lumbar para anestesiar los nervios toracolumbares de T7 a T12 (responsables de la inervación de la pared abdominal) por medio de la dispersión paravertebral del anestésico, ya que estos nervios emergen a través del plano entre el músculo CL y psoas mayor (Figura 11).
- Indicaciones para bloqueo del CL
El bloqueo del QL se utiliza para analgesia en cirugía ginecológica, de pared abdominal inferior,incisión de Pfannestiel, nefrectomía y laparotomías medias inferiores.
- Técnica de bloqueo del CL
La infiltración se realiza con el paciente en decúbito supino o en decúbito lateral. Se usa una sonda ecográfica de baja frecuencia (2-5 Mhz). Mediante una aguja de 80-100 mm se infiltran entre 20 y 30 ml de anestesia local. Se prefieren anestésicos de larga duración como bupivacaína o la ropivacaína para extender la analgesia postoperatoria. Existen tres tipos de variantes técnicas según el plano donde se infiltre el anestésico (Figuras 12 y 13):
* Tipo I: la punción se realiza en sentido antero-posterior y el punto de infiltración del anestésico se sitúa en el borde anterior del músculo cuadrado lumbar, en su unión con la fascia trasversales m de manera que el anestésico se sitúa anterior el músculo CL (Figura 13, flecha 1).
* Tipo II: La punción se realiza de forma similar a la punción tipo I pero realizándola algo más lateral, en la misma dirección, hasta alcanzar el borde lateral del músculo CL e infiltrando el anestésico para alojarlo en la región lateroposterior de dicho músculo (Figura 13, flecha 2).
* Tipo III: Esta variante fue descrita por Børglum et al.[30]. En este caso la punción se realiza posterior y avanzando la aguja en dirección posteroanterior atravesando el espesor del músculo CL para infiltrar el anestésico entre el músculo CL y el posas mayor. Este abordaje también ha sido denominado bloqueo del cuadrado lumbar transmuscular (Figura 13, flecha 3).
Conclusiones
Los BIF de la pared abdominal son una buena alternativa a los bloqueos epidurales y paravertebrales puesto que son técnicas simples y seguras, particularmente aquellas guiadas por ultrasonografía. Gracias a la infrecuencia de las complicaciones asociadas se pueden aplicar de forma segura para intervenciones de pared abdominal en régimen ambulatorio.
Al mismo tiempo, sus limitaciones deben ser reconocidas. Aquellos bloqueos de una única inyección pueden asociar una duración analgésica deficitaria, y aquellos de infusión continua son técnicamente más complejos e incómodos para la cirugía. Hay expectativas en los aditivos anestésicos locales o la bupivacaína liposomal como possible solución, aunque aún son necesarios estudios para demostrarlo. Otra limitación es la extensión de la analgesia, puesto que varía con la técnica realizada y esta debe ser adaptada al sitio quirúrgico. Como hemos explicado anteriormente, esto se aplica en particular al bloqueo TAP, que abarca múltiples enfoques con diferentes aplicaciones clínicas. Además, los BIF generalmente no proporcionan analgesia para aquellas incisiones que se extienden lateral a la línea axilar anterior ni son efectivas en las cirugías que asocian importante componente de dolor visceral, a excepción del bloqueo del CL y el TAP. Para conseguir los efectos analgésicos deseados es fundamental ser minucioso en la técnica. Estos factores limitantes, sumados a la variabilidad interindividual en la difusión del anestésico local y la eficacia observada en la mayoría de los estudios, traduce la relevancia de integrar estos BIF en un régimen analgésico multimodal.
En cuanto a los riesgos derivados de los BIF, debemos prestar especial atención a la toxicidad sistémica de los anestésicos locales, ya que se trata de bloqueos de gran volumen y frecuentemente bilaterales. La absorción sistémica de los anestésicos locales en los BIF de la pared abdominal es alta, debido a la gran vascularización de estos planos, por lo que es recomendable usar agentes menos cardiotóxicos. No debemos exceder la dosis máximas de anestésico local y prestar atención a situaciones fisiológicas especiales, como la insuficiencia renal y el embarazo. Los bloqueos del CL y PTF presentan el riesgo específico de propagación del anestésico local al plexo lumbar, y los bloqueos TAP al nervio femoral, ya que la inyección puede pasar cerca del psoas mayor y pasar por debajo de la fascia del iliopsoas. Esto provocaría debilidad del cuádriceps y el paciente debe estar informado. Además, la localización anterior del riñón respecto al CL puede causar lesión renal.
En conclusión, la técnica anestésica de elección en cirugía ambulatoria será la que permita una pronta recuperación a la vez que asegure una adecuada analgesia postoperatoria y una mínima incidencia de eventos adversos, garantizando el efecto analgésico intraoperatorio deseado. Siempre que el procedimiento lo permita, y el paciente esté de acuerdo, la técnica idónea será una técnica local o un bloqueo periférico o fascial asociado a una sedación que no comprometa la recuperación.